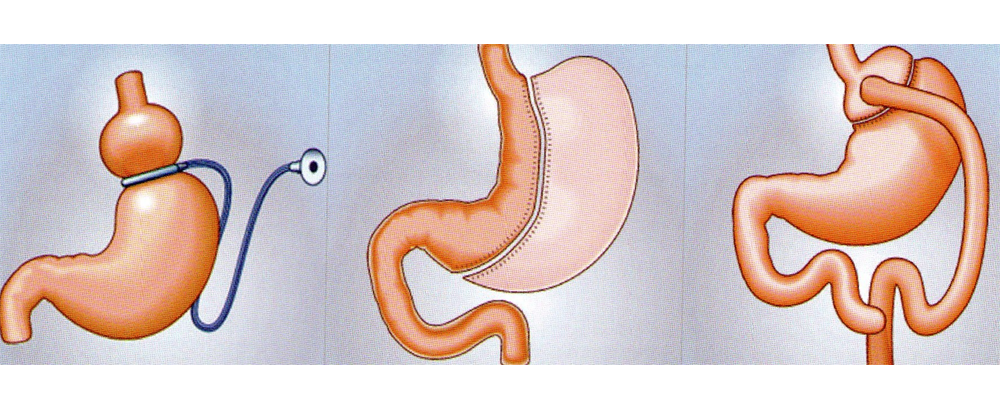
La chirurgie de l’obésité se développe beaucoup, elle est bien entendu réservée aux patients ayant des obésités dites morbides (BMI>35 Kg/m2). Les progrès de la coeliochirurgie font que les complications chirurgicales sont réduites au minimum et les résultats sont impressionnants même si des inconvénients majeurs (pour le patient) accompagnent le geste chirurgical. Avec le recul de 15 ans, la mortalité totale a baissé de 30%, idem pour les cancers et maladies cardiovasculaires. Les diabètes et syndromes d’apnée du sommeil ont eux baissé de 40 à 60% ! De 2700 par an en 1997, le nombre d’interventions serait de 25 000 par an dans notre pays !
Mais il ne faut pas rêver et garder les pieds sur terre car la chirurgie ne peut être qu’une étape et elle ne s’adresse pas à tout le monde. On pense toujours que par miracle, l’opération va résoudre tous les problèmes grâce à l’intervention du chirurgien, surtout chez une population en échec vis-à-vis des régimes. La préparation pré-chirurgicale doit être de 6 à 12 mois selon le cas et adaptée à chaque patient selon sa trajectoire médicale. L’anesthésie réanimation et l’acte chirurgical ne sont pas anodins et comportent un risque chez ces patients obèses et les suites de l’intervention vont avoir beaucoup de conséquences sur la vie quotidienne. Le patient devra apprécier l’ensemble des éléments et la balance bénéfices/risques. L’intervention n’évite pas le régime diététique, bien au contraire et le succès de l’acte dépend non seulement de l’expérience du chirurgien, mais également du suivi diététique et de la reprise d’une activité physique.
Evolution de la réalimentation pendant le premier mois suite à anneau gastrique ou by pass gastrique :
- Etape 1
1er jour
Boisson non gazeuse sans caféine (eau, bouillon, etc.) avec l’accord du chirurgien - Etape 2
½ journée à 2 jours
Bouillon/produits laitiers/compotes (+/- liquide), le tout fractionné en au moins 6 prises alimentaires de 200 ml maximum - Etape 3
Entre 1 et 4 semaines
Alimentation liquide ou mixée fractionnée en au moins 6 prises alimentaires, de 250 ml maximum - Etape 4
Alimentation progressivement normale
Nombre et volume des prises alimentaires en fonction de la tolérance
Remarque :
la reprise de l’alimentation est soumise à prescription médicale-diététique ;
les durées des étapes sont fonction de l’équipe chirurgicale, c’est pourquoi elles sont présentées ici sous forme d’intervalles de temps assez larges et à titre indicatif
la durée de chaque étape, ainsi que les choix d’alimentation, le nombre de prises alimentaires et leurs volumes dépendent de la tolérance du patient
le fractionnement en 6 prises alimentaires est le seul moyen d’arriver à apporter tous les macros et micronutriments au cours de la journée
Conseils diététiques spécifiques :
Le patient opéré doit respecter des conseils nutritionnels indispensables à une bonne tolérance au niveau de l’estomac de volume réduit :
- prendre son temps pour manger lentement, bien mastiquer et consommer de petites bouchées pour éviter les blocages et vomissements.
- boire entre les repas afin de ne pas remplir « inutilement » l’estomac au moment de la prise alimentaire et éviter la dilatation de la poche gastrique
- fractionner les repas pour assurer une meilleure tolérance gastrique tout en couvrant les besoins nutritionnels
- supprimer les boissons gazeuses afin d’éviter la dilatation gastrique
- s’assurer de prendre les repas dans le calme
- faire un régime pauvre en fibres pour le by-pass et les sleeve-gastrectomies le premier mois et élargissement ensuite.
Evaluation de la tolérance et de l’adaptation du patient à sa nouvelle alimentation :
Ce contrôle post opératoire va porter sur :
• les consommations alimentaires : quantitatives et qualitatives (volumes ingérés, rythme des repas, hydratation, équilibre alimentaire)
• L’évolution du comportement alimentaire : faim, satiété, grignotage, compulsions, envie de manger, restriction cognitive (peur de reprendre du poids)
• la perte de poids, les éventuels symptômes digestifs (troubles du transit, vomissements, douleurs au moment ou après le repas), les résultats d’analyses sanguines (vitamines, albumine), etc.
• les difficultés pratiques dans la confection des repas, les relations avec l’entourage,
• le ressenti autour de la prise alimentaire (plaisir, faim, contraintes …), autour de la perte de poids
• l’impact sur le rythme de travail/rythme alimentaire, activité physique
• les connaissances (adaptation de l’alimentation et du comportement en rapport aux complications, aux situations particulières, etc.)
• l’adhésion aux prescriptions de suppléments vitaminiques
Les carences à surveiller :
Elles peuvent être nombreuses. Une attention spécifique sera portée pour éviter les carences en Fer, vitamine D, B1, B12, B9, l’anémie et une dénutrition protéique.
Perte de poids rapide, vomissements persistants, déficit préalable, consommation d’alcool, sont des circonstances qui favorisent la carence en vitamine B1. Les signes évocateurs vont être: paresthésies, crampes, instabilité, irritabilité, troubles psychiques, paralysie oculomotrice, acidose lactique. Le diagnostic et le traitement sont urgents en raison du risque de séquelles neurologiques. Les carences les plus fréquentes surviennent dans la période post opératoire précoce mais peuvent s’observer à distance ;
Pour la vitamine B12, la prévalence est de 12 à 70 % des patients dès la première année après le Bypass. La carence est favorisée par diminution du facteur intrinsèque disponible, la diminution de l’acidité, certains médicaments et la diminution de consommation de viande.
Les signes évocateurs sont l’anémie et les diarrhées ainsi que les troubles psychiques, une dépression, une glossite. Pour les folates (vitamine B9), la carence est moins fréquente que celle en B12 mais peut l’aggraver. L’enjeu majeur est le risque de conséquences sur le foetus en cas de grossesse.
Pour ce qui concerne le fer, il existe souvent une carence d’apports (viande rouge). La fréquence des carences est en moyenne de 33 % un an après by-pass mais supérieure à 50% chez les femmes en âge de procréer (pertes dues aux règles). Les signes évocateurs : anémie, fatigue, dysphagie, tachycardie, chute de cheveux.
En ce qui concerne le calcium et la vitamine D, les signes cliniques sont généralement absents (crampes, tétanie) et la carence doit être détectée par des dosages de calcium et vitamine D ; les conséquences sont dominées par l’ostéoporose*. Les facteurs de risque sont la ménopause, la prise d’inhibiteurs de la pompe à proton et des taux bas de vitamine D.
*Une étude relate une diminution de la densité osseuse des hanches corrélée à la perte de poids après chirurgie.